網膜疾患 retinal_disease
糖尿病網膜症
糖尿病網膜症は、糖尿病腎症・神経障害とともに糖尿病の3大合併症のひとつで、我が国では成人の失明原因の上位に位置します。
糖尿病網膜症は、糖尿病になってから数年から10年以上経過して発症するといわれていますが、かなり進行するまで自覚症状がない場合もあり、まだ見えるから大丈夫という自己判断は危険です。
気づいた時にはかなり進行してしまっているケースがありますので注意が必要です。

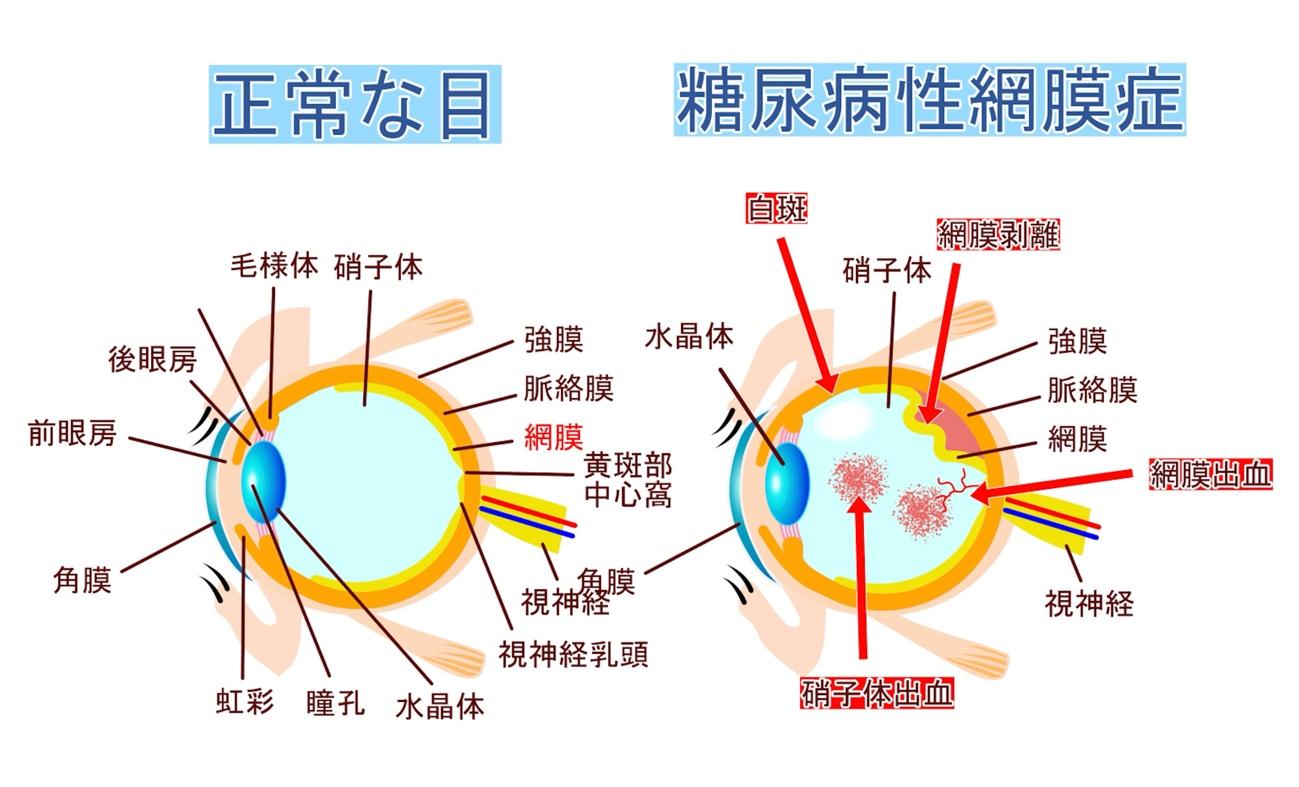
網膜は眼底にある薄い神経の膜で、ものを見るために重要な役割をしています。
網膜には光や色を感じる神経細胞が敷きつめられ、無数の細かい血管が張り巡らされています。
血糖が高い状態が長く続くと、網膜の細い血管は少しずつ損傷を受け、変形したり、詰まったりします。その結果、網膜に症状が出てきます。
初期(単純糖尿病網膜症)の段階では血管に血管瘤を形成したり、小さな点状出血をおこします。また出血に含まれるタンパク質や脂肪が網膜にシミを形成することもあります。この時期には自覚症状はほとんどありません。
病期が進行し中期(前増殖糖尿病網膜症)になると、細い血管が広範囲で閉塞し、網膜に十分な酸素が行き渡らなくなり、足りなくなった酸素を供給するために新しい血管(新生血管)を作り出す準備を始めます。この時期には、かすみ目や視力低下を認める場合がありますが、全く自覚症状がない場合もあります。
さらに進行し後期(増殖膜糖尿病網膜症)になると、新生血管が網膜や硝子体に向かって伸びてきます。新生血管の壁が破れると、硝子体に出血することがあります。
硝子体は眼球の中の大部分を占める透明な組織です。
ここに出血が起こると、視野に黒い影やゴミの様なものが見える飛蚊症と呼ばれる症状を自覚したり、出血量が多いと急な視力低下を自覚したりします。
また、増殖組織といわれる線維性の膜が出現し、これが網膜を引っ張って網膜剥離(牽引性網膜剥離)を起こし、失明に至る場合もあります。
糖尿病網膜症の原因
糖尿病では糖が血管に障害を与え、血管は詰まりやすくなり破けやすくなります。特に目の網膜の毛細血管は体の中で一番細いため、症状が他の部位より出やすいです。
網膜には酸素を運ぶための毛細血管がたくさん存在しますが、血流が悪くなると網膜が酸素不足となるために、体の反応として新生血管を作ろうとしますが、この新生血管は構造が未熟なため、非常に破けやすくたびたび出血します。その結果、かすみ目や視力低下の原因となります。
若い方ほど糖尿病網膜症は進行が早く、注意が必要です。
糖尿病網膜症の治療
糖尿病網膜症はその程度(病期)によって治療方法が異なります。
初期では、血糖値のコントロールがメインとなるので、内科的治療のほか食事制限などを行います。
レーザー光凝固術
中期では、初期での治療に加え未熟な血管新生を抑制する目的で、網膜の血流が少ない部分(虚血部分)にレーザー光を照射する網膜光凝固術が必要となります。
これは網膜が機能するのに必要な酸素量を減らすのが目的となります。
網膜光凝固術は早い時期であればかなり有効で、将来の失明予防のために大切な治療です。
レーザー光凝固術が必要になった場合は、連携病院をご紹介させていただきます。
抗VEGF硝子体注射(薬物治療)
脈絡膜新生血管の発生には血管内皮増殖因子(vascular endothelial growth factor:VEGF)が関係していると考えられており、VEGFを阻害することにより脈絡膜新生血管を退縮させる治療法です。
治療が必要になった場合は、連携病院をご紹介させていただきます。
硝子体手術
レーザー治療で網膜症の進行を予防できなかった場合や、すでに網膜症が進行してしまった網膜剥離や硝子体出血の場合に対して行われる治療です。
手術が必要になった場合は、連携病院をご紹介させていただきます。
糖尿病網膜症は早い段階で発見できれば、治療も少なくまた治療効果も高くなりますので、早期発見・早期治療が何よりも大切です。
糖尿病の人は目の症状がなくても定期的に眼科を受診し、眼底検査を受けるようにしましょう。
加齢⻩斑変性
加齢黄斑変性は高齢化社会の進行に伴い、患者さんが急増している病気です。
黄斑変性は、網膜の中心部である黄斑に障害が生じ、視力の異常を引き起こす症状のことです。
黄斑は直径1.5~2mmと非常に小さな部分ですが、この部分で視力の90%を担っており、この部分が障害されてしまうと非常に見えにくくなります。
加齢黄斑変性は欧米では成人の失明原因の第1位の病気です。現在わが国の失明原因の4位に挙げられます。
今後高齢者人口の増加や生活習慣の欧米化などに伴い、より一層に患者数が増加することが予想されます。
50歳以上の人の約1%にみられ、高齢になるほど多くみられます。
年齢を重ねるとともに網膜色素上皮の下に老廃物が蓄積し、それにより直接あるいは間接的に黄斑部が障害される病気が、加齢黄斑変性です。
加齢黄斑変性には大きく分けると萎縮型と滲出型の2つの種類があります。
滲出型
黄斑部に余計な新生血管が発生してきた場合に生じる病気です。
新生血管はもともとの血管より非常にもろく弱いため、血管が破れて出血したり血管から水分がしみだしたりします。
血液成分が漏出すると網膜がむくんだり(網膜浮腫)、網膜下に液体が溜まります(網膜下液)。
そのために網膜が正しく働かなくなり視力が低下します。血管が破れると出血となり網膜を障害します。
萎縮型
網膜色素上皮が徐々に萎縮していき、網膜が障害され視力が徐々に低下していく病気です。
加齢⻩斑変性の症状
変視症
加齢黄斑変性により黄斑部が障害を受けると、中心がぼやけたり、歪んで見えたり、暗くて見えにくくなります。また、視力の低下も認められます。多くの場合、症状は片側の目からあらわれますが、見えにくさは残りの目で補うため、異常に気づくのが遅れる場合があります

視力低下、中心暗点
さらに黄斑部の網膜が障害されると、真ん中が見えなくなり(中心暗点)視力が低下します。
視力低下が進行すると、運転免許の更新や字を読んだりすることができなくなります。
通常、視力低下は徐々に進行し、治療をしなければ多くの患者さんで視力が0.1以下になります。
網膜下に大きな出血が起こると突然、著しい視力低下が起こることがあります。
萎縮型と滲出型を比べると滲出型のほうが進行も早く、視力悪化も重症なことが多いです。
色覚異常
進行してくると色の識別ができなくなってくることがあります。
加齢⻩斑変性の検査
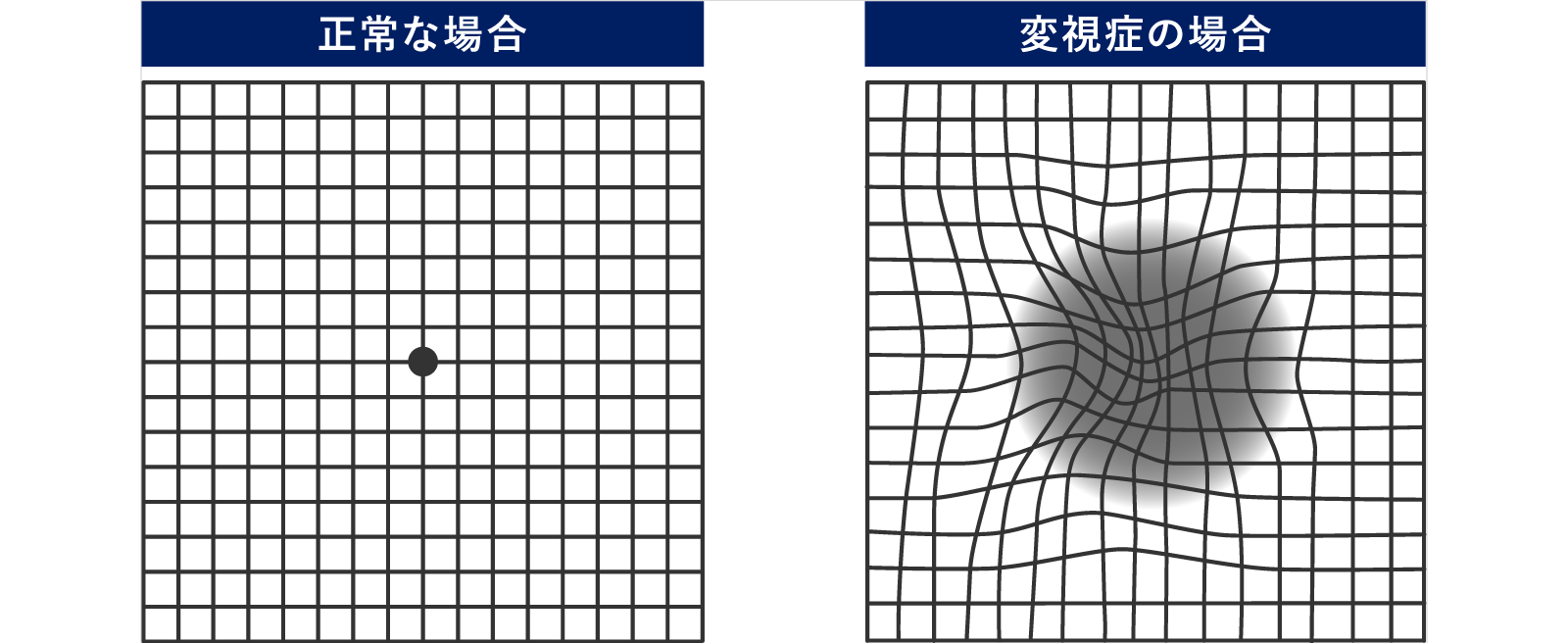
加齢黄斑変性を正しく診断するためには、通常の眼科検査の他に、ゆがみの検査や詳しい眼底検査が必要です。
アムスラー検査
碁盤の目のような(方眼紙のような)図を見てもらい、格子のゆがみを調べる検査です。
変視症を早くから検出することができます。
簡便な検査ですので自宅でもできます。(片眼ずつ検査する必要があります。)
眼底検査
点眼液を用いて瞳孔を広げ、眼科医が網膜の状態を詳しく観察する検査です。
網膜の状態が詳しく分かり、出血や新生血管が分かります。
造影検査
静脈から造影剤を注入した新生血管などの状態を詳しく調べる検査です。
造影剤には、フルオレセインとインドシアニングリーンの2種類あり、それぞれ造影される血管の部位が異なります。
いずれの造影検査も連続して何枚もの眼底写真を撮影したり、動画で連続して撮影する場合もあります。
造影剤を用いた検査ですので場合によっては造影剤による副作用が出る場合もあります。
光干渉断層計(OCT)
網膜断面を調べる検査ですが網膜の断面を連続して撮ることにより、網膜やその下の新生血管などの状態を立体的に把握することができます。
短時間で検査ができ患者さんに負担が少ない検査です。負担が少ないので頻回に検査を行うこともできます。
また当院のOCTでは造影剤を使用せずに、光干渉断層血管撮影が可能です。
加齢⻩斑変性の治療
残念ながら萎縮型の加齢黄斑変性には現在のところ治療方法はありません。
滲出型の加齢黄斑変性にはいくつかの治療法があります。
治療の主な目的は脈絡膜新生血管の拡大を抑え退縮させ、視力を維持あるいは改善することです。視力が良くなることもありますが、視力が正常になることはほとんどありません。
硝子体注射(薬物治療)
脈絡膜新生血管の発生には血管内皮増殖因子(vascular endothelial growth factor:VEGF)が関係していると考えられており、VEGFを阻害することにより脈絡膜新生血管を退縮させる治療法です。
レーザー光凝固術
脈絡膜新生血管が黄斑の中心から離れた場所にある場合には強い出力のレーザー光線で病変を凝固し、破壊することがあります。
正常な周囲の組織にもダメージを与えてしまいますので、新生血管が中心窩より外にある場合にのみ実施されます。
光線力学的療法(photodynamic therapy:PDT)
ビスダイン®という光感受性物質を点滴し、その後に非常に弱い出力の専用のレーザーを病変に照射する治療法です。
光線力学的療法は必ずしも一度で終了するとは限りません。
治療のためには専用のレーザー装置が必要であり、場合によっては連携病院へ紹介をさせていただく場合があります。
手術
以前は脈絡膜新生血管を抜去したり、黄斑を移動させる手術が行われていましたが、最近は光線力学的療法や硝子体注射による治療が有効なため、あまり行われなくなっています。
加齢⻩斑変性の予防方法
禁煙
喫煙している人はしていない人に比べて加齢黄斑変性になる危険性が高いことがわかっています。喫煙している人には禁煙が勧められます。
サプリメント
ビタミンC、ビタミンE、βカロチン、亜鉛などを含んだサプリメントを飲むと加齢黄斑変性の発症が少なくなることが分かっています。
加齢黄斑変性の発症が少なくなりますが、完全に抑えることはできません。
加齢黄斑変性になっていない人にも勧められますが、一方の目に加齢黄斑変性が発症した人にはサプリメントの内服が強く勧められます。
食事
緑黄色野菜はサプリメントと同様に加齢黄斑変性の発症を抑えると考えられています。
肉中心の食事より、魚中心の食事のほうが良いです。
黄斑浮腫
黄斑浮腫(糖尿病網膜症、網膜静脈分枝閉塞症、網膜中心静脈閉塞症に伴うなど)
「黄斑」とは、「網膜の中でも最も視力の鋭敏な部分」です。
糖尿病網膜症、網膜静脈分枝閉塞症、網膜中心静脈閉塞症は進行するとVEGFを放出すると共に血管の壁がもろくなり、そこから血漿成分やタンパク質などが網膜の中や下に漏れ出します。
網膜内に血液中の成分がたまっているため、ものの詳細を見分けたり、文章を読んだりするのにとても大切な場所、「黄斑」がむくんでしまい、中心視力の低下や「視野の中心が見づらくなる」、「真ん中がかすんで見える」、「人の顔や文字がゆがむ」などの症状が現れます。
黄斑部は特に網膜の構造が弱くたまりやすいので、黄斑浮腫となります。黄斑浮腫は上に挙げた以外にもぶどう膜炎や白内障術後でも生じることがあります。
治療について
これらに対して、抗VEGF薬を硝子体に注射する事で黄斑浮腫を改善し、中心視力の悪化を防ぐ事が出来ます。
血管の詰まりが重度になった場合には黄斑外にも新生血管を形成してきますので、網膜レーザー光凝固術が必要になる場合もあります。
黄斑浮腫は、治療により一旦消失したとしても原因となる病気が完治しない限り再発する可能性があります。生活習慣に気をつけるとともに、日々の見え方に気をつけるようにしましょう。健康な視力を維持するためにも黄斑浮腫は早めの治療が肝心です。
黄斑上膜(黄斑前膜)
網膜上膜、網膜前膜、黄斑前膜などともよばれ、黄斑の網膜表面に薄い膜が形成される疾患です。膜が縮んでくると、網膜自体にも皺(しわ)ができます。
加齢に伴って形成される特発性ものがほとんどですが、他の病気に伴って生じる続発性のものもあります。
黄斑上膜が出来ても無症状の場合も多いですが、膜が分厚くなってくると歪みや視力低下を感じることがあります。
50~70歳代に見つかるものの多くは、特に原因がない、加齢に伴うものです。続発性のものは、網膜剥離やその手術後、ぶどう膜炎などに伴って生じます。
黄斑上膜は眼球の奥にある網膜で発生するため、目薬での治療はできません。基本的な治療は手術となります。
視力に大きな影響がない場合は、定期的に検査をしながら経過観察をすることもあります。
特に視界にゆがみが生じている場合や、急激に視力が下がっている場合は、早めに「硝子体手術」を受ける必要があります。
網膜表面に存在する膜を小さなピンセットで摘まんで、除去します。白内障の手術も同時に行うことが多いです。
網膜静脈閉塞症
眼球の組織の中でカメラのフィルムの役割を果たす部分を網膜と言い、網膜は非常に酸素を必要とする組織ですので、血管が豊富にあります。
網膜血管でも心臓からでた血流を運ぶのが網膜動脈、心臓へ帰る血流を運ぶのが網膜静脈といいます。
黄斑部に静脈閉塞部分がかかっていると、網膜静脈から心臓へ血流が戻れないため、血管から水分がしみ出して黄斑部にむくみ(浮腫)が発生し、これが視力低下の原因となります。
網膜静脈が閉塞する原因として動脈硬化が挙げられます。
網膜の中では動脈と静脈が交わっている部分がたくさんあり、動脈が硬くなると静脈がその分押しつぶされてしまい詰まる原因となります。
中⼼性漿液性脈絡網膜症(CSC)
中心性漿液性脈絡網膜症(Central Serous Chorioretinopathy、CSC)は、眼の網膜と脈絡膜に関わる疾患の一つで、中心部に液体が蓄積することによって特徴づけられます。
通常、液体の蓄積が網膜下に起こり、視覚障害を引き起こすことがあります。SCでは、脈絡膜の一部が液体で満たされ、網膜下に漿液が蓄積します。
この液体の蓄積が中心部に位置するため、「中心性」の名前がついています。
中心性漿液性脈絡網膜症の原因はまだ完全には解明されていませんが、ストレスや高度な心理的ストレス、ホルモンバランスの乱れ、高血圧などの病気が関連していることが知られています。
また、喫煙や過剰なアルコール摂取、ステロイドの使用、運動不足などの生活習慣が原因に関与することも報告されています。
軽度の視力低下がほとんどですが、中心視野にかすみや歪みが生じる場合があります。
治療について
自然に治癒することが多く、しばらく経過観察を行うことが一般的です。
特に症状が悪化した場合には、レーザー治療があります。レーザー治療には、回復までの期間を早めたり再発を予防したりする効果があります。
ただし、水漏れが生じている部位によっては、視力低下につながる可能性もあるため、治療の適応を慎重に判断する必要があります。
近視性脈絡膜新⽣⾎管
近視性脈絡膜新⽣⾎管
近視が原因で黄斑部に新生血管を生じる病気で病的強度近視の方の5~10%に起こる病気です。
強度の病的近視の方の場合、眼軸(目の前後の長さ)が非常に長く、その分網膜は引き伸ばされて黄斑部付近の血流が非常に悪い状態にあります。
この時、脈絡膜からVEGFが放出され、黄斑に本来は存在しない新生血管を形成します。
新生血管は通常の血管よりも、もろく破れやすいため、ここから出血しやすくなります。網膜付近での出血が起きることで、網膜が腫れる(網膜浮腫)などの異変が生じ、目の症状を引き起こします。
40歳代の比較的若い方でもみられます。
加齢黄斑変性と異なり、病気の再発は比較的少ないのも特徴です。
他の黄斑に新生血管を生じる疾患にも共通しますが、主な症状として、以下のような症状が挙げられます。
- 見たい部分がぼやけて見える(視力低下)
- 見たい部分が歪んで見える(変視症)
- 見たい部分が欠けて見える(暗点)
- 黒い点や虫のような影が飛んで見えたり、視野の一部に光が走る(飛蚊症・光視症)
治療について
病的近視における脈絡膜新生血管の発生にはVEGFという物質が関与しています。
そのため、VEGFの働きを抑える抗VEGF薬を眼内へ注射することにより新生血管の増殖を抑えます。ルセンティス、アイリーアなどの薬があります。
飛蚊症
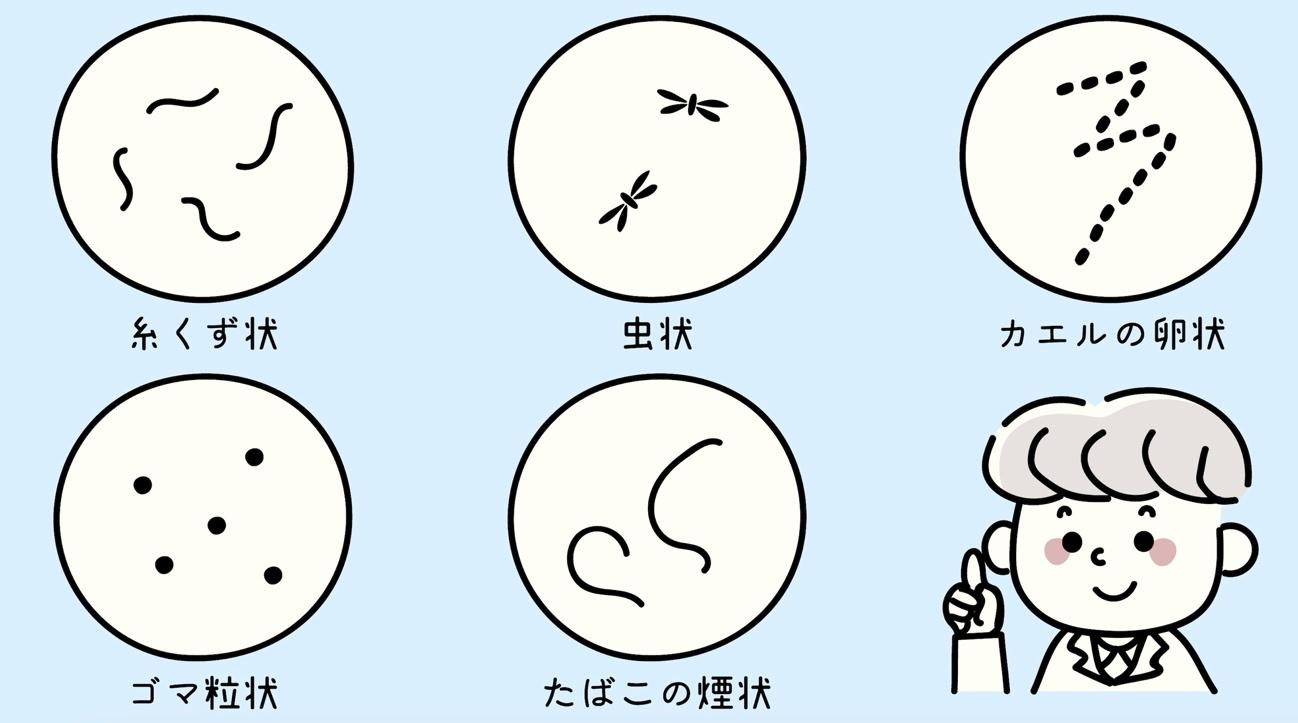
飛蚊症(ひぶんしょう)とは、視界の中にごみや蚊のような浮遊物が動いているように見える症状のことをいいます。
目の動きに合わせて、これらの浮遊物も一緒に動くことがあります。
静止しているときは目の動きに追従して見えます。浮遊物の形状はごま状や糸くず状のものなど大きさも様々です。
多くの場合は加齢による生理的変化ですが、まれに網膜剥離など重篤な疾患の前兆である場合がありますので注意が必要です。
飛蚊症の原因について
飛蚊症の原因は治療が必要でない「生理的」なものと、「病的」なものに分けられます。
生理的飛蚊症
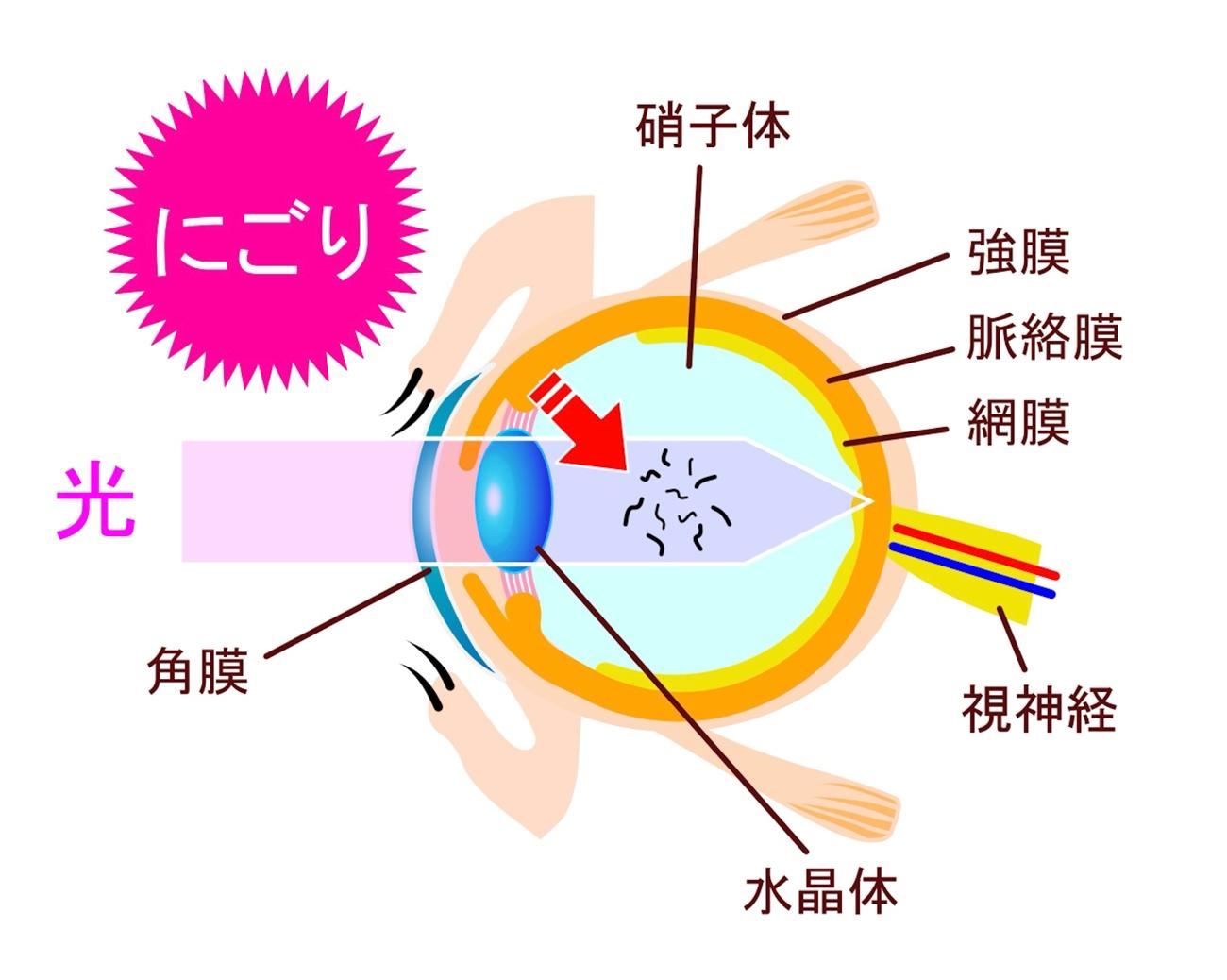
■硝子体の濁り
目の中は、水分やコラーゲンなどを成分とする透明なゼリー状の硝子体という物質で満たされています。若いときには透明ですが、年齢に伴い徐々に濁りが出てきます。
この濁った部分が網膜に映り、飛蚊症の症状となります。視線を動かしても一緒に動いてくるように感じますが、暗い所だとあまり気にならなくなることが多いです。
加齢を原因とするもので、多くは60歳くらいから現れる飛蚊症で、硝子体の中の水分量が変化して、萎縮することで、網膜から硝子体が剥がれて隙間ができることを「後部硝子体剥離」と呼びます。剥がれた硝子体の影が網膜に黒い点に見えて、飛蚊症として現れます。 どちらの飛蚊症も生理的なもので、特に治療の必要はありません。慣れてくると普段はその存在に気付かなくなります。 しかしながら、後部硝子体剥離自体は病気ではありませんが、合併症を引き起こすことがあるので注意が必要です。
病的飛蚊症
飛蚊症のなかには次のような重大な目の病気の一症状であることがあります。■網膜裂孔・網膜剥離
網膜に穴が開く網膜裂孔の状態や網膜が剥がれる網膜剥離が生じた場合には、しばしば飛蚊症を自覚します。
光視症(稲妻のようなものが見える症状)を自覚することがありますが、無症状のこともあります。
病状が進んでくると、視野が欠けてきたり視力低下が起きます。
網膜裂孔が生じた場合は、レーザー光線で孔の部分を焼き固め、剥離を防止します。
進行して網膜剥離が生じると手術が必要です。
網膜の中心部にある黄斑部分まで剥がれた場合、急激な視力低下が起こり、失明に至ることもあります。
硝子体出血とは出血がたまり光が網膜に届かなくなり見えなくなる病気です。
糖尿病や高血圧、外傷などが原因で硝子体の中に出血することがあります。
出血が多い場合は、目の前に墨汁を垂らしたような見え方や、霧がかかったような見え方をします。
出血が軽度の場合は飛蚊症として自覚されることがあります。
最初は軽症であっても日に日に影が濃くなるようであれば、出血が続いていると考えられますので、すぐに眼科受診をおすすめします。
硝子体出血は視野障害を引き起こすだけでなく、合併症や網膜損傷の危険性も伴いますので注意が必要です。
「ぶどう膜」とは、虹彩・毛様体・脈絡膜の3 つの組織の総称です。
ぶどう膜炎とは感染症や免疫異常など何らかの原因で目の中に炎症を起こす疾患で、一部のぶどう膜炎では硝子体に濁りを生じるため、飛蚊症を引き起こします。
症状としては、痛みや羞明感(まぶしさ)、霧視(霧がかかったように見える)、充血、視力低下など、飛蚊症以外の症状を伴うことが多いです。
片眼性や両眼性もあり、両眼交互に症状が現れることもあります。
発症の頻度は高くありませんが、小児から高齢者まで幅広く見られます。全身疾患の症状のひとつとして現れた場合は、他の診療科と連携して、診断や治療を行うこともあります。
飛蚊症を初期症状とする目の病気に関しては、いずれも早期の治療が大切です。
このような症状がある場合はすぐに眼科への受診をおすすめします。


